El diagnóstico de la enfermedad celíaca se basa en los síntomas del paciente, su historia clínica y familiar, y en la existencia de posibles enfermedades asociadas. Se apoya en pruebas serológicas (anticuerpos en sangre), pruebas histológicas (biopsia intestinal) y pruebas genéticas (estudio HLA).
Pruebas serológicas
Las personas celíacas suelen generar anticuerpos específicamente dirigidos contra el gluten (anticuerpos "anti-gluten") y anticuerpos específicamente dirigidos contra la enzima intestinal transglutaminasa tisular (anticuerpos "antitransglutaminasa").
Las pruebas serológicas detectan y cuantifican estos anticuerpos en sangre.
Los diferentes tests que históricamente se han empleado para valorar estos anticuerpos, desde que se empezaron a implantar en los laboratorios en la década de 1990, se pueden resumir en 4: dos de ellos detectan anticuerpos "anti-gluten" y los otros dos detectan anticuerpos "anti-transglutaminasa". Además, de cada uno de ellos, se pueden valorar dos clases de inmunoglobulinas: IgA e IgG.
Están esquematizados en la siguiente tabla:
| Anticuerpos | Siglas | Nombre | Clase de Inmunoglobulina (Ig) | |
|---|---|---|---|---|
"Anti-gluten" |
AGA | Antigliadina | IgA | IgG |
| PDG | Antipéptidos desamidados de gliadina | IgA | IgG | |
| "Anti-transglutaminasa" |
TGT | Antitransglutaminasa tisular | IgA | IgG |
| AEM | Antiendomisio | IgA | IgG | |
En la actualidad, lo más recomendable es valorar anticuerpos IgA antitransglutaminasa tisular (IgA TGT), son los que habitualmente se analizan cuando se solicita la prueba en la consulta de Atención Primaria. En casos dudosos, como prueba de confirmación, se pueden analizar también anticuerpos IgA antiendomisio (IgA AEM). En este caso, la prueba es solicitada por el especialista de Aparato Digestivo.
Si existe déficit selectivo de inmunoglobulina A (IgA), una alteración inmunológica que es 20 veces más frecuente en las personas celíacas que en el resto de la población, llegando a afectar al 4% de los celíacos, no tiene sentido analizar anticuerpos de clase IgA, porque serán negativos. En este caso se opta por valorar anticuerpos de clase IgG, ya sean antitransglutaminasa, antiendomisio o antipéptidos desamidados de gliadina (IgG PDG), aunque su fiabilidad es menor.
Para evaluar si existe déficit selectivo de IgA, se debe solicitar en la analítica de sangre la valoración de inmunoglobulinas totales. Habitualmente se medirán los niveles de IgA, IgG e IgM, que deben encontrarse dentro de su rango de normalidad.
En los últimos años han salido al mercado tests rápidos que detectan anticuerpos en sangre y que pueden adquirirse en farmacias. Se trata de unas tiras reactivas que detectan IgA total e IgA anti-TGT (algunos tests también detectan IgG anti-PDG) a partir de una gota de sangre y ofrecen el resultado (positivo o negativo) en unos 10 minutos. Por sí mismos no tienen valor diagnóstico y se recomienda acudir al médico para confirmar un resultado positivo con una analítica de sangre convencional.
Pruebas histológicas
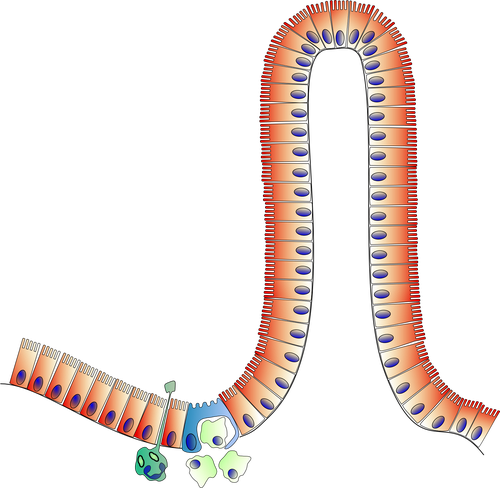
La característica principal de la enfermedad celíaca es la lesión intestinal que provoca en el duodeno, que es el primer tramo del intestino delgado. Para evaluar si existe lesión o no, es necesario realizar la toma de varias muestras duodenales (biopsias) mediante endoscopia.
Para hacer una correcta evaluación de las biopsias, las muestras tomadas deben ser correctamente orientadas, cortadas y teñidas para su estudio al microscopio por un especialista en Anatomía Patológica, que deberá clasificar la lesión que observa. La clasificación más empleada es la que estableció el patólogo inglés Michael Marsh en 1992, que posteriormente fue modificada por Oberhuber, en 1997.
Tradicionalmente, la existencia de atrofia de vellosidades, ya sea parcial, subtotal o total, ha sido el hallazgo histológico necesario para confirmar la enfermedad celíaca, si va acompañada de linfocitosis intraepitelial e hiperplasia de criptas. Sin embargo, desde la publicación de la nueva guía de diagnóstico en 2012, también es posible diagnosticar enfermedad celíaca con una lesión Marsh tipo 1 si se han descartado otras posibles causas de esta lesión y existen datos suficientes que apunten a la enfermedad celíaca: síntomas compatibles, anticuerpos positivos en sangre, predisposición genética y una buena respuesta a la dieta sin gluten.
| CLASIFICACIÓN DE LA LESIÓN INTESTINAL SEGÚN MARSH-OBERHUBER | ||||||
| TIPOS DE LESIÓN INTESTINAL | Tipo 0 | Tipo 1 | Tipo 2 | Tipo 3a | Tipo 3b | Tipo 3c |
| Linfocitosis intraepitelial (>25%) | NO | SI | SI | SI | SI | SI |
| Hiperplasia de criptas | NO | NO | SI | SI | SI | SI |
| Atrofia parcial | NO | NO | NO | SI | SI | SI |
| Atrofia subtotal | NO | NO | NO | NO | SI | SI |
| Atrofia total | NO | NO | NO | NO | NO | SI |
La linfocitosis intraepitelial (lesión Marsh tipo 1), también denominada enteritis linfocítica, se caracteriza por un aumento de un tipo de glóbulos blancos conocidos como linfocitos intraepiteliales por encima de un 25% (significa que hay más de 25 de estos linfoctitos por cada 100 células intestinales o enterocitos). La enfermedad celíaca sólo explica el 10% de los casos en los que se observa esta lesión, por lo que es necesario descartar otras posibles causas antes de pensar que el gluten puede ser el causante:
- Infección por Helicobacter pylori.
Se detecta con el test del aliento o gastroscopia y se trata con antibióticos. - Infección por parásitos intestinales (Giardia lamblia, principalmente).
Se detecta con análisis de heces y se trata con fármacos. - Sobrecrecimiento bacteriano.
Se detecta con el test de espirado de hidrógeno/metano y se trata con antibióticos y dieta baja en azúcares. - Alergias alimentarias.
Se detectan con pruebas clásicas de alergia y se tratan con restricción del alimento responsable. - Consumo habitual de fármacos antiinflamatorios no esteroideos (AINEs).
La hiperplasia de las criptas (lesión Marsh tipo 2) se caracteriza por un engrosamiento de la base de las vellosidades intestinales (criptas), acompañado de enteritis linfocítica. Esta lesión Marsh tipo 2 no se ve habitualmente al evaluar las biopsias, ya que la transición entre los tipos de lesión 1 y 3 es rápida.
La atrofia de vellosidades (lesión Marsh tipo 3) se caracteriza por una disminución de la altura de las vellosidades intestinales, que va acompañada de enteritis linfocítica e hiperplasia de criptas. Según el grado de destrucción vellositaria, se subdivide en atrofia parcial (Marsh 3a), subtotal (Marsh 3b) o total (Marsh 3c). En los casos de atrofia seronegativa (es decir, existe atrofia de vellosidades pero los anticuerpos en sangre son negativos) se aconseja descartar otras posibles causas de atrofia:
- Infección por parásitos intestinales (Giardia lamblia, principalmente).
- Inmunodeficiencia común variable.
- Enteropatía autoinmune.
- Consumo de fármacos para la hipertensión (Olmesartán, principalmente).
En casos dudosos, por ejemplo, cuando existe una enteritis linfocítica sin atrofia de vellosidades o cuando existe atrofia pero no hay anticuerpos en sangre, resultan útiles nuevas técnicas de análisis de las biopsias para decidir el diagnóstico, como el análisis de depósitos subepiteliales de IgA o el estudio de los linfocitos intraepiteliales mediante citometría de flujo.
Pruebas genéticas

El componente genético más importante de la enfermedad celíaca reside en dos genes: HLA-DQA1 y HLA-DQB1, con múltiples variantes (alelos) cada uno. Juntos construyen las proteínas HLA-DQ, de las que existen 9 variantes: DQ1, DQ2, DQ3, ..., DQ9. Las variantes proteicas HLA DQ2 (presente en el 90-95% de los celíacos) y HLA DQ8 (en el 5-10% de los celíacos) son las asociadas con la enfermedad celíaca y los alelos que las construyen son considerados de riesgo (en rojo). La presencia aislada de uno solo de los alelos de la proteína HLA DQ2 (ya sea el DQA1*05 o el DQB1*02) también implican cierto riesgo y se encuentran en el 1-2% de los pacientes. El estudio genético, por tanto, consiste en identificar la presencia de cualquiera de los alelos de riesgo. La siguiente tabla muestra las combinaciones que se pueden encontrar:
| ALELOS | PROTEÍNAS | |
| HLA-DQA1* | HLA-DQB1* | HLA-DQ |
| 05 | 02 | DQ2.5 |
| 03 | 03:02 | DQ8 |
| 02 | 02 | DQ2.2 |
| 05 | 03:01 | DQ7.5 |
Diagnóstico sin biopsia
Desde el año 2012, la Sociedad Europea de Gastroenterología, Hepatología y Nutrición Pediátrica (ESPGHAN) contempla la posibilidad de diagnosticar sin biopsia a niños y adolescentes que cumplan los siguientes dos requisitos, según la última guía publicada por la ESPGHAN en 2020:
- Presentar anticuerpos IgA antitransglutaminasa en sangre con valores positivos 10 veces por encima del valor normal.
- Presentar anticuerpos IgA antiendomisio en sangre con valores positivos (analizados en una muestra sanguínea diferente).
No se considera necesario presentar síntomas de la enfermedad ni verificar que el resultado genético HLA es positivo, y no existe riesgo de pasar por alto alguna otra patología, según los expertos.
Protocolo del Ministerio de Sanidad (2018)
El Ministerio de Sanidad, Servicios Sociales e Igualdad actualizó en mayo de 2018 el Protocolo para el Diagnóstico Precoz de la Enfermedad Celíaca, en el que se recogen todas las novedades relativas al diagnóstico de la enfermedad celíaca y se explica en detalle cómo aplicar las diferentes pruebas diagnósticas disponibles en la actualidad, según la edad del paciente y su situación clínica y familiar.
En total se han editado 4 versiones, dos para profesionales (una extendida y otra resumida) y dos para pacientes (una en castellano y otra en catalán), que pueden descargarse aquí:
Profesionales
- Protocolo para el diagnóstico precoz de la enfermedad celíaca.
- Protocolo para el diagnóstico precoz de la enfermedad celíaca. Versión resumida.
Pacientes
- Protocolo para el diagnóstico precoz de la enfermedad celíaca. Información para pacientes, familiares y cuidadores (castellano).
- Protocol per al diagnòstic precoç de la malaltia celíaca. Informació per a pacients, familiars y cuidadors (catalán).
Protocolo de la SEGHNP para el diagnóstico de familiares (2020)
La Sociedad Española de Gastroenterología, Hepatología y Nutrición Pediátrica (SEGHNP) publicó en 2020 una guía especifica dirigida a profesionales para la detección precoz de la enfermedad celíaca (EC) en niños y adolescentes con un familiar de primer grado afectado por la EC.
Documento de consenso sobre el seguimiento de la enfermedad celíaca (2024)
Las sociedades españolas de gastroenterología pediátrica, aparato digestivo, pediatría de Atención Primaria y médicos de familia han consensuado un protocolo común para el seguimiento de los pacientes con enfermedad celíaca, que ha sido publicado en Anales de Pediatría.